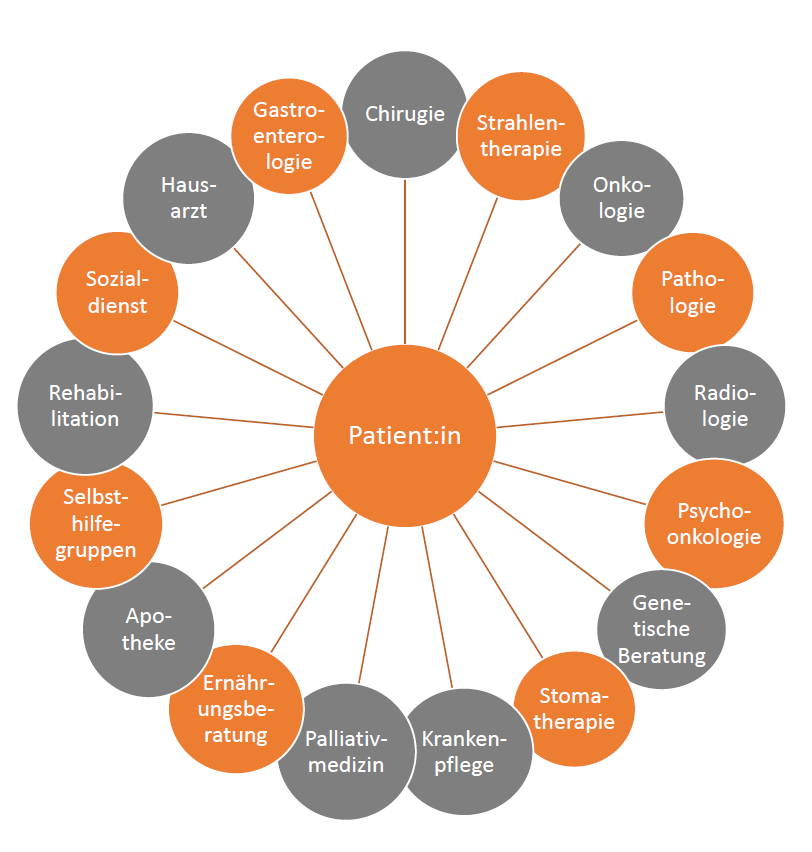
Im Darmkrebszentrum vernetzen sich Spezialist:innen unterschiedlicher medizinischer und pflegerischer Fachrichtungen, die an der Behandlung von Darmkrebspatient:innen beteiligt sind. Nur durch eine optimale Koordination dieser Spezialist:innen ist eine ganzheitliche Betreuung und Versorgung der betroffenen Patient:innen in allen Phasen der Erkrankung möglich. Ziel ist es, unter Berücksichtigung der individuellen Patient:innenwünsche und Voraussetzungen auf der Basis wissenschaftlich fundierter Leitlinien der ärztlichen Fachgesellschaften die bestmögliche Behandlung für Sie zu finden und diese interdisziplinär umzusetzen.
Alle ärztlichen Fachdisziplinen sind in einer wöchentlich stattfindenden Tumorkonferenz vertreten. Hier werden die Therapieentscheidungen für jeden Patient bzw. jede Patientin getroffen, im Verlauf überprüft und gegebenenfalls modifiziert. Zur Qualitätssicherung werden alle wichtigen Daten zur Erkrankung, Diagnostik, Therapie und Nachsorge an das Krebsregister gemeldet. Das Darmkrebszentrum ist zertifiziert nach den Richtlinien der Deutschen Krebsgesellschaft e.V.
Auf diesen Seiten geben wir Ihnen wichtige Informationen zur Darmkrebserkrankung, zu den diagnostischen und therapeutischen Möglichkeiten, zur Nachsorge und zu den am Christophorus Darmkrebszentrum beteiligten Kooperationspartnern.
Sicher werden dennoch einige Fragen offen bleiben. Wenden Sie sich an uns, wir sind für Sie da!

Wir wollen unseren Patient:innen im Christophorus Darmkrebszentrum die bestmögliche Behandlung zukommen lassen. Um dies zu erreichen, arbeiten Ärzt:innen verschiedener Abteilungen eng zusammen.
Die Spezialist:innen der Christophorus Kliniken aus den Kliniken
Klinik für Innere Medizin und Gastroenterologie
sind vernetzt mit niedergelassenen Kolleg:innen aus den Praxen für
Das Institut für Pathologie am Clemenshospital Münster bietet eine sachgerechte und zeitnahe Begutachtung von Gewebeproben. Diese Proben können sehr kleinen, nur millimetergroßen Gewebepartikeln entsprechen oder z.B. einem Darmresektat, mit dem ein bösartiger Darmtumor durch den Chirurgen / die Chirugin entfernt wurde. Der Pathologe / die Pathologin wählt gezielt die Gewebsanteile aus, die für die Beurteilung im Mikroskop in nur wenige mikrometermessenden Gewebeschnittpräparaten herangezogen werden. Diese mikroskopische Begutachtung erfolgt auf der Basis neuester wissenschaftlicher Erkenntnisse und umfasst das gesamte Spektrum der klinischen Pathologie.
Das Institut verfügt über alle modernen Methoden der Gewebeaufarbeitung, der Immunhistochemie (zur speziellen gezielten Darstellung von Gewebestrukturen), der Zytologie (der Aufarbeitung von einzelnen Zellen für die mikroskopische Beurteilung) und der Immunzytochemie (zur speziellen gezielten Darstellung von Zellstrukturen).
Das Institut für Pathologie am Clemenshospital Münster ist ein Institut für klinische Pathologie. Es wurde 1979 gegründet und wird seit Anfang des Jahres 2021 von den Fachärzten für Pathologie Prof. Dr. Hans-Udo Kasper, Prof. Dr. Cornelius Kuhnen, Priv.-Doz. Dr. Philip Kahl und Prof. Dr. Sebastian Huss geleitet.
Im Mittelpunkt unseres Handelns steht unser:e Patient:in, dessen Gewebeproben von uns begutachtet werden. Wir arbeiten mit dem Ziel, eine zuverlässige und zeitlich angemessene Aussage über mögliche Erkrankungen zu treffen. Diese diagnostische Aussage soll ambulant und klinisch tätige Ärzt:innen unterstützen.
Qualität ist für uns ein übergeordnetes Ziel. Daher halten wir unsere diagnostischen Verfahren stets auf dem neuesten medizinischen Kenntnisstand. Leistungsfähigkeit, Zuverlässigkeit, Vertraulichkeit – und dies auf hohem qualitativen Niveau, sind unser Anspruch an uns selbst sowie Bedingung für die Zusammenarbeit mit unseren externen Dienstleistern.
Sie finden die Strahlentherapie Coesfeld in unmittelbarer Nähe des Krankenhauses.
Die Ärzt:innen der Praxis (Strahlentherapeuten oder Radioonkologen) arbeiten eng mit den anderen Disziplinen zusammen, sodass sich Strahlentherapie und andere Behandlungsformen optimal ergänzen.
Der Schwerpunkt Hämatologie/Onkologie bietet Patient:innen mit Bluterkrankungen und mit bösartigen Tumorerkrankungen moderne Behandlungsmöglichkeiten. Abteilungsleitender Arzt für die hämatoonkologische Station ist der Hämatoonkologe/Onkologe Priv.-Doz. Dr. M. Zühlsdorf, der im hämatologisch/onkologischen medizinischen Versorgungszentrum (MVZ) gemeinsam mit Dr. med. C. Deuticke, Dr. med. Guido Klein (Ärztlicher Leiter), Dr. med. univ. M. Fühnen und Dr. med. S. Retzlaff in Coesfeld und Dülmen tätig ist.
Hierdurch ergibt sich der Vorteil einer durchgehend strukturierten Behandlung ambulant und stationär. Es besteht eine enge Zusammenarbeit mit anderen niedergelassenen Ärzt:innen
bezüglich onkologischer Patient:innen.
In der onkologischen Abteilung werden Patient:innen mit Krebserkrankungen ihrem Krankheitsstadium entsprechend individuell behandelt. Zu den Therapieformen gehören kurative und palliative Chemotherapien, spezielle Antikörpertherapien soweit diese stationär durchgeführt werden müssen. Diese Therapien können auch in Kombination mit einer Bestrahlung erfolgen.
Ein wichtiges Therapieziel ist die Verbesserung des körperlichen und allgemeinen Zustands des Patienten / der Patientin mit Entlassung in die weitere ambulante Pflege und Therapie.
Onkologische Praxen
MVZ Hämatologie-Onkologie
Dr. Lothar Moschner
Praxis Müter/Homann/Moschner
Ostring 2
48249 Dülmen
Psychoonkologische Praxis
Praxis für Psychotherapie
Dipl.-Psych. Dr. Helga Hüsken-Janßen, Dr. med. Sylvia von Müller, M. Sc. Psych. Ariane Hall Daruper Str. 14
48653 Coesfeld
Telefon 02541/6500
Gastroenterologische Praxen
Gemeinschaftspraxis
Dr. med. Mechthild Kemper,
Dr. med. Markus Dreck
Beguinenstr. 11
48653 Coesfeld
Telefon 02541/89-12052
Gemeinschaftspraxis
Dr. med. Jan Preuß
Dr. Hermann-Josef Peters
Dr. Iris Kintrup
Bärenstiege 1
48249 Dülmen
Telefon 02594/94680
www.praxis-baerenstiege.de
Gemeinschaftspraxis
Dr. med. Gabriele Ackers, Haiko Schmidt
Propst-Sievert-Weg 9
46325 Borken
Telefon 02861/974480
Humangenetische Praxis
PD Dr. med. Bianca Miterski
Fachärztin für Humangenetik
LADR Medizinisches Versorgungszentrum Recklinghausen
Berghäuser Str. 295
45659 Recklinghausen
Telefon 02361/3000-0
Fax 02361/3000-211
Sonographie
Die Sonographie (Ultraschall) des Bauchraumes stellt eine sehr wichtige Basisuntersuchung dar. Die Methode ist wichtig zum Ausschluss von Metastasen (Tochtergeschwülsten) oder Bauchwasser. In manchen Fällen ist es sinnvoll, dass der Patient / die Patientin für die Untersuchung nüchtern ist. Darüber hinaus sind keine Besonderheiten zu beachten.
Kontrastmittelsonographie
Während einer Kontrastmittelsonographie, meist der Leber, wird ein Kontrastmittel gespritzt, dessen Durchblutungsverhalten kontinuierlich beobachtet werden kann. Die Untersuchung eignet sich insbesondere zur Abklärung von unklaren Leberherden. In vielen Fällen lässt sich damit eine relativ zuverlässige Artdiagnose stellen.
Sonographiegesteuerte Punktion
Es kann notwendig sein, unklare Befunde (z.B. der Leber) durch eine Punktion feingeweblich untersuchen zu lassen. Dies kann unter sonographischer Kontrolle gezielt erfolgen. Nach lokaler Betäubung wird mit einer Spezialnadel etwas Gewebe aufgesaugt. Komplikationen sind insgesamt selten und werden vorher ausführlich besprochen.
Gastroskopie
Die Gastroskopie (Magenspiegelung) begutachtet von innen die Schleimhaut von Speiseröhre, Magen und Zwölffingerdarm. Sie dient beispielsweise dem Erkennen von Magenschleimhautentzündung, Magen- oder Zwölffingerdarmgeschwüren, Speiseröhrenentzündung oder Tumoren. Während der Untersuchung lassen sich auch Gewebeproben entnehmen, Blutungen stillen oder Krampfadern veröden. Sie wird in aller Regel unter Gabe von Schlafmitteln durchgeführt. Der Patient / die Patientin muss lediglich am Untersuchungstag morgens nüchtern sein, weitere Vorbereitungen sind nicht erforderlich. Ein Aufklärungsgespräch ist notwendig.
Coloskopie
Die Coloskopie (Dickdarmspiegelung) ermöglicht in aller Regel durch Inaugenscheinnahme und Entnahme von Gewebeproben die sichere Diagnose eines Dickdarmkrebses und anderer Erkrankungen. Die Durchführung erfordert eine gründliche Darmreinigung mit speziellen Trinklösungen. Gerinnungshemmende Medikamente müssen pausiert werden. Die Untersuchung erfolgt unter Gabe von Schmerz- und Schlafmitteln. Deren Dosis wird individuell an die Erfordernisse angepasst. Dadurch wird die Untersuchung in aller Regel nicht als unangenehm empfunden. Sie erwachen rasch aus dem Dämmerschlaf. Dennoch ist im Falle einer ambulanten Untersuchung zu beachten, dass Sie im Anschluss für 24 Stunden kein Fahrzeug führen dürfen. Verwendet wird ein modernes Videoendoskop mit der Möglichkeit, Gewebeproben zu entnehmen, Polypen zu entfernen oder Blutungen zu stillen. Komplikationen im Rahmen einer Coloskopie sind sehr selten und werden mit Ihnen in einem ausführlichen Aufklärungsgespräch erörtert.
Endosonographie
Die Endosonographie (endoskopischer Ultraschall) kommt vor allem bei Geschwülsten des Enddarmes zum Einsatz. Eine Sonde wird nur wenige Zentimeter in den After eingeführt und ermöglicht eine Ultraschalldarstellung der Geschwulst und der umgebenden Strukturen. Damit können vor einer Operation wichtige Informationen zur Größe und Tiefenausdehnung der Geschwulst gewonnen werden. Auch ein Befall der Lymphknoten lässt sich beurteilen. Dies hat auf die weitere Behandlung entscheidenden Einfluss, da es beispielsweise sinnvoll sein kann, vor einer Operation eine vorbereitende Bestrahlung und Chemotherapie durchzuführen. Die endosonographische Untersuchung des Enddarmes ist normalerweise nicht schmerzhaft und wird deshalb in der Regel nicht unter Schmerz- oder Schlafmitteln durchgeführt. Nach der Untersuchung sind keine Überwachung oder sonstigen Maßnahmen erforderlich. Komplikationen sind sehr selten. Mit einem anderen Instrument, ähnlich dem Gerät zur Magenspiegelung, können auch Ultraschalluntersuchungen am oberen Verdauungstrakt vorgenommen werden. Dabei lassen sich die Wandstrukturen und die benachbarten Organe von Speiseröhre, Magen oder Zwölffingerdarm beurteilen. Auch hier ist die Entnahme von Gewebeproben möglich. Für diese Untersuchung ist allerdings die Verwendung von Schlafmitteln notwendig.
Videokapsel- und Doppelballonendoskopie
Bei der Videokapsel-Endoskopie schlucken die Patient:innen eine Mini-Kamera, bei der Doppel-Ballon-Enteroskopie wird ein 2 m langes und besonders dünnes (8,5 mm) Video-Endoskop in den Dünndarm eingeführt, an dessen Ende sich ein Ballon befindet. Durch dieses Verfahren kann nicht nur der Darm schonend untersucht werden, sondern es ermöglicht auch direkte Behandlungen, wie z. B. Blutstillung oder Gewebeentnahme. Diese beiden Untersuchungsmethoden werden allerdings hauptsächlich für Untersuchungen des Dünndarms eingesetzt.
Umfelduntersuchungen/Staginguntersuchungen
Sie dienen der Suche und der Früherkennung von Tochtergeschwülsten (Metastasen) im gesamten Organismus und werden bei allen Patient:innen durchgeführt, bei denen eine Krebsdiagnose gestellt wird. Dazu werden vor allem die Organe untersucht, in denen sich am häufigsten Metastasen bilden. Bei Darmkrebs sind dies bevorzugt Leber und Lunge. Darauf konzentrieren sich diese Untersuchungen.

Die interdisziplinäre Tumorkonferenz findet in unserer Klinik an jedem Mittwoch statt. Hier kommen alle Entscheidungsträger:innen der Fachdisziplinen Gastroenterologie, medizinische Onkologie, Strahlentherapie, Radiologie, Nuklearmedizin, Pathologie und Viszeralchirurgie zusammen. Sie erörtern und beschließen das Behandlungskonzept der Tumorpatient:innen unter Berücksichtigung der individuellen Patient:innenfaktoren und der aktuellen medizinischen Leitlinien. So kann in diesem Expertengremium für jede:n einzelne:n Patienten/Patientin die bestmögliche Therapie ermittelt werden.
Die Tumorkonferenzbeschluss ist insbesondere für das Behandlungskonzept der Patient:innen mit Mastdarmtumoren entscheidend. Je nach Ausprägung des Tumors kann bereits vor der Operation eine Vorbehandlung des Tumors mit Strahlentherapie- und Medikamenten (Radiochemotherapie) erforderlich sein. Diese Therapie kann das Behandlungsergebnis deutlich verbessern. Aber auch für Patient:innen mit einem Dickdarmkarzinom wird hier beschlossen, ob im Anschluss an die Operation eine ergänzende medikamentöse Therapie zu empfehlen ist.
Der Beschluss der Tumorkonferenz wird elektronisch in der Patient:innenakte erfasst und kann damit jederzeit für Folgetherapien und -konferenzen herangezogen werden.
Die Operation stellt in nahezu allen Fällen bei Dick- und Mastdarmkrebs die wichtigste Behandlung dar. Nur mit einer Operation ist nach heutigem Wissensstand eine Heilung (Kuration) dieser bösartigen Erkrankung möglich. Ziel jeder Tumoroperation mit einem kurativen Ansatz muss es daher sein alle vorhandenen Tumorzellen mit einem Sicherheitsabstand im gesunden Gewebe zu entfernen. Daher ist es vor jeder Operation sehr wichtig den Grad der Tumorausprägung zu erfassen. Je genauer wir die Lokalisation, Größe und Ausprägung des Tumorgewebes kennen, umso genauer lässt sich die nötige Therapie planen. Hierzu ist praeoperativ eine genaue Diagnostik (Staging) mittels Endoskopie, Ultraschall und Schnittbilddiagnostik (CT, MRT) nötig.
Grundsätzlich ist beim Darmkrebs zwischen der Behandlung von Dick- und Mastdarmkrebs zu unterscheiden. Dies ist nicht nur durch die ggf. vorhandene Nähe des Tumors zum Schließmuskel beim Mastdarmkrebs bedingt, sondern auch durch die Nähe zu anderen wichtigen anatomischen Strukturen im Unterbauch bzw. Becken. Gerade beim Mastdarmkrebs ist es häufig erforderlich vor der Operation eine Behandlung mit der Strahlen- und Chemotherapie durchzuführen, um eine vollständige Entfernung im Gesunden zu gewährleisten und die Gefahr eines Lokalrezidives zu reduzieren.
Da sich Tumorzellen aus dem Haupttumor lösen und zu Absiedelungen (Metastasen) in benachbarten Lymphknoten führen können, müssen neben der Resektion des Haupttumors die das Tumorgebiet drainierenden Lymphbahnen entfernen werden. Die Lymphbahnen verlaufen parallel zu den Darm versorgenden Gefäßen. So ist es erforderlich die entsprechenden Arterien an ihrem Abgang aus der Bauchschlagader abzusetzen. Da diese Arterien meist ein deutlich größeres Darmsegment versorgen als das tumortragende Darmstück, bestimmt die zentrale Gefäßunterbindung auch die Größe des zu entfernenden Darmanteils.
Prinzipiell stehen heutzutage zwei unterschiedliche Operationsmethoden beim Dickdarm- und Enddarmkrebs zur Verfügung. Zum einen ist dies die klassische (offene) Methode über einen Bauchschnitt. Zum anderen existiert die Schlüssellochtechnik (laparoskopisches Operieren), in der nur kleinste Bauchschnitte durchgeführt werden und mit einer Kameraoptik und speziellen Arbeitsinstrumenten im Bauchraum operiert wird.
Die klassische, offene Methode ermöglicht dem Chirurgen eine gute Übersicht im Bauchraum und damit eine sichere Entfernung des Tumors. Die Operation mit der Schlüssellochtechnik ist der offenen Methode bei kleinen Tumoren gleichwertig und benötigt deutlich kleinere Bauchschnitte. Die Erholung ist meist etwas schneller im Vergleich zu einer offenen Operation und die Patient:innen haben meist etwas weniger Schmerzen.
Grundsätzlich gilt aber, dass die zuverlässige Tumorentfernung oberste Priorität hat.
Vor jeder Operation besprechen wir detailliert mit der Patientin/dem Patienten wo der Tumor lokalisiert ist und welches Resektionsausmaß erforderlich sein wird, um eine Heilung anzustreben. Bei diesem Gespräch wird insbesondere beim Mastdarmkrebs über die eventuell vorliegende Notwendigkeit gesprochen, ob ein vorübergehender oder dauerhafter künstlicher Darmausgang zu erwarten ist.
Nach der Operation werden die Patient:innen in der Regel kurzzeitig auf der Intensivstation betreut. Noch im Operationssaal wird der Beatmungsschlauch, der vom Narkosearzt zur künstlichen Beatmung während der Operation genutzt wurde, entfernt. Eine Magensonde wird ebenfalls am Operationsende entfernt. Eine Ableitung von Urin aus der Blase (Urinkatheter) bereitet keine Schmerzen und wird wenige Tage nach der Operation entfernt. Die Patientin/der Patient darf üblicherweise ab dem ersten Tag nach der Operation Tee trinken und Suppe zu sich nehmen. Der Flüssigkeitshaushalt wird durch Infusionen ausgeglichen. Um Schmerzen nach dem Eingriff zu vermeiden, erhält jede:r Patient:in eine spezielle Schmerztherapie, eventuell in Kombination mit einem rückenmarksnahen Schmerzkatheter (epiduraler Schmerzkatheter). Wichtig ist in dieser Phase die aktive Teilnahme der Patientin/des Patienten am Genesungsprozess. Jede:r Patient:in sollte so viel wie möglich im Stuhl sitzen und umherlaufen. Nachdem die Kost aufgebaut ist und die Patientin/der Patient sich wohl fühlt, kann die Entlassung erfolgen. Nach Eingang des Ergebnisses der feingeweblichen Untersuchung wird erneut in der interdisziplinären Tumorkonferenz über die weitere Therapie bzw. Nachsorge der Tumorerkrankung gesprochen und der: Patientin/dem Patienten eine Empfehlung ausgesprochen.
Wie wirkt die Strahlentherapie?
Die Strahlentherapie ist eine örtliche Behandlung. Dabei werden energiereiche Röntgenstrahlen zur Abtötung von Zellen eingesetzt. Sie führen durch ihre hohe Energie zu Schäden im Erbgut der Krebszelle. Durch die energiereichen Röntgenstrahlen geschädigte Zellen können ihre Erbinformationen nicht mehr lesen und Schäden nicht mehr reparieren. Am Ende führt das zum Absterben der Zellen.
Die Röntgenstrahlen unterscheiden nicht zwischen gesunden Zellen und Tumorzellen. Trotzdem sterben mehr Tumorzellen ab, weil normale (gesunde) Zellen weniger empfindlich sind und sich schneller und besser erholen. Die Strahlentherapie wirkt nur in dem Bereich, der von den Strahlen erreicht wird; eine Ausbreitung der Strahlen in andere Teile des Körpers findet nicht statt.
Meist wird die Strahlentherapie beim Rektumkarzinom vor einer Operation durchgeführt (präoperative oder neoadjuvante Strahlentherapie). Dadurch sollen einzelne Tumorzellen abgetötet werden, die nicht sichtbar im Becken liegen. Es erhöht die Wahrscheinlichkeit, dass der Tumor in diesem Gebiet nicht wieder nachwächst und ist ab einer bestimmten Größe notwendig.
Die Strahlentherapie kann auch kombiniert werden mit einer Chemotherapie (Radiochemotherapie). Ziel ist es dabei, den Tumor soweit zu verkleinern, dass er besser operiert werden kann und dass ggf. auch noch ein Schließmuskelerhalt möglich ist, der vorher unwahrscheinlich erscheint. Kleine Tumoren werden sofort operiert.
Die primäre Strahlenbehandlung wird zur Bekämpfung von Metastasen eingesetzt oder bei Tumoren, die nicht mehr operiert werden können.
Die Geräte
Modernste Geräte und ausgefeilte Computersimulationen sorgen dafür, dass die Bestrahlung heute sicher ist und weitgehend auf die Areale beschränkt wird, die tatsächlich getroffen werden sollen. Das Bestrahlungsfeld umfasst allerdings in der Regel nicht nur die Tumorregion selbst sondern auch die benachbarten Lymphdrüsen und Lymphgefäßen.
Behandlungsablauf und Dauer
Die Technik der Bestrahlung wird zunächst anhand von Schichtaufnahmen (Computertomographie) geplant. Nach der Planung erfolgt eine Probeeinstellung am Bestrahlungsgerät, bevor die tägliche Bestrahlungsbehandlung beginnt.
Die Bestrahlung erfolgt von außen. Hierbei wird zielgerichtet der Bereich bestrahlt, der behandelt werden soll. Beim Rektum-Karzinom ist dies ein großer Teil des Beckens; es geht nicht um eine Punktbestrahlung des Tumors, obwohl das technisch möglich ist.
Die Behandlung erfolgt über mehrere, individuell geplante Felder, die das Gerät einzeln bestrahlt. In dieser Zeit befinden sich die Patient:innen allein im Raum und sollen möglichst still liegen. Sie werden aber von den technischen Assistent:innen mit Kamera und Sprechanlage überwacht, sodass bei Problemen die Bestrahlung sofort unterbrochen werden kann.
Eine Strahlenbehandlung erfolgt in einem Zyklus über mehrere Wochen. Der Grund hierfür liegt in der besseren Verträglichkeit der Strahlentherapie, wenn man die Gesamtbestrahlungsmenge auf viele kleine Einzelgaben verteilt.
Zu einer Strahlentherapie muss ein:e Patient:in mit Darmkrebs täglich an fünf Tagen in der Woche zur Bestrahlung kommen. Im Durchschnitt sind 28 bis 31 Bestrahlungen nötig. Jede einzelne Bestrahlung dauert dabei nicht länger als fünf Minuten. Mit Vorbereitungen und Wartezeit dauert die Behandlung pro Tag in der Regel nicht länger als 15 Minuten. Meist wird die Bestrahlung ambulant durchgeführt, die Patient:innen sind zu Hause und suchen lediglich für die Therapie die Einrichtung auf.
Nebenwirkungen
Die Bestrahlungen werden in der Regel gut vertragen. Aber wie alle medizinischen Behandlungsverfahren kann auch eine Strahlentherapie zu Nebenwirkungen führen.
Durch die moderne computergestützte Therapieplanung kann man bei einer externen Bestrahlung das Strahlenfeld so berechnen, dass die erwünschte Wirkung und die unerwünschten Nebenwirkungen eng auf den zu behandelnden Bereich begrenzt bleiben. Die Nebenwirkungen treten in der Regel einige Wochen nach Beginn der Behandlung auf und dauern nach Therapieende noch einige Wochen an (akute Nebenwirkungen), sind aber vorübergehend.
Es kann aber in Einzelfällen auch noch Monate später zu unerwünschten Reaktionen kommen (späte Nebenwirkungen), die dann auch länger anhalten können. Zur Verringerung von Nebenwirkungen an der Blase bestrahlen wir bei gefüllter Blase, für die Schonung des Dünndarms legen wir Sie auf den Bauch in ein Lochbrett; wie das genau funktioniert, erklären wir beim Aufklärungsgespräch.
Akute Nebenwirkungen
Bei den akuten Nebenwirkungen sind eine vorübergehende Rötung des Bestrahlungsgebietes, manchmal auch ein Wundsein an der Pofalte und am Ausgang zu nennen. Das Ausmaß der Hautreaktionen hängt von der Art der verwendeten Strahlung ebenso ab wie von der Einhaltung der Pflegehinweise (hauptsächlich Verminderung von Reibung und Feuchtigkeit) sowie von individuellen Faktoren. Auch eine Reizung von Blase und Darm mit Durchfällen, häufigem Drang, Blut- und Schleimabgang beim Stuhlgang und erhöhte Häufigkeit von nächtlichem Wasserlassen kann vorkommen.
Eine Chemotherapie verstärkt das Auftreten von Durchfall und Blutbildveränderungen. Weiterhin kann es zu einer Müdigkeit und unangemessenen Erschöpfung kommen (sog. Fatigue-Syndrom). Diesem kann man am besten durch regelmäßige Bewegung an der frischen Luft vorbeugen. Übelkeit tritt eher selten auf.
Späte Nebenwirkungen
Zu den späten Nebenwirkungen gehören neben einer bleibenden Verfärbung der Haut auch entzündliche Veränderungen an Blase und Darm, Funktionsverlust der Schließmuskulatur sowie eine Verfestigung (Fibrose) von Geweben wie Harnleiter, Darm oder Haut sowie eine Schwellung (Ödem) der Beine. All diese Nebenwirkungen sind sehr selten.
Eine ausführliche Beratung steht am Anfang jeder Behandlung. Dabei erhalten Sie weitere Informationen und Ratschläge zum eigenen Verhalten.
Wichtig
Findet die Bestrahlung vor der Operation statt, muss nach dem Abschluss der Bestrahlung vier bis sechs Wochen bis zur Operation gewartet werden. Erst dann hat die Therapie ihre volle Wirksamkeit entfaltet und die dadurch erzeugte Entzündung ist wieder abgeklungen. In dieser Zeit wird der Tumor durch die Therapie kleiner.
Neben der Operation ist die medikamentöse Therapie (Chemo /Antikörpertherapie) die effektivste Behandlungsmethode gegen Darmkrebs. Diese Therapie kann vor der Operation erfolgen („neoadjuvantes“ Vorgehen) oder nach der operativen Therapie („adjuvante Chemotherapie“).
Ziel ist es, die Heilbarkeit von Darmkrebs zu verbessern. Ob eine medikamentöse Therapie erforderlich ist und für die/den einzelne:n Patientin/Patienten Vorteile erbringt, hängt von dem Ausbreitungsstadium, der Aggressivität des Tumors, dem Alter und dem Gesamtzustandes der Patientin/des Patienten ab. Speziell beim Mastdarmkrebs erfolgt eine kombinierte Chemo-/Strahlentherapie in der Regel vor der Operation.
Auch im fortgeschrittenen Stadium einer Darmkrebserkrankung, wenn Metastasen bereits andere Organe befallen haben, lassen sich bei einem Teil der Patient:innen noch gute Erfolge erzielen. Sogar eine Heilung ist erreichbar. Für Patient:innen, bei denen eine Heilung nicht mehr möglich ist, lässt sich eine Besserung der tumorbedingten Beschwerden durch eine medikamentöse Therapie erreichen.
Portsystem
Die Chemotherapie und/oder Antikörpertherapie wird in der Regel als sog. „Tropf“ (Infusion) verabreicht, seltener auch als Tablette. Die Medikamente reizen die Venenwände und ein häufiges Anpunktieren der Vene an der Hand oder am Arm ist unangenehm und schmerzhaft. Häufig empfiehlt es sich daher, einen sogenannten Port anzulegen. Das ist eine kleine Kunststoffkammer, die unter der Haut eingepflanzt wird. Der Port wird meist in einer kurzen ambulanten Operation eingesetzt und kann monatelang benutzt werden.
Ambulante Behandlung
Durch moderne Begleittherapien konnte es erreicht werden, dass die medikamentöse Therapie heutzutage fast ausnahmslos gut vertragen wird. Somit kann sie ambulant verabreicht werden. Dieses erfolgt in der Regel in einer onkologischen Schwerpunktpraxis unter der Aufsicht einer/eines in der Tumortherapie erfahrenen und speziell ausgebildeten Ärztin/Arztes (Onkolog:in).
Neben der Behandlung nach Leitlinien werden unter bestimmten Bedingungen auch die Teilnahme an nationalen und internationalen Therapiestudien angeboten. Diese haben das Ziel, die Behandlungen noch weiter zu optimieren und neue Therapien anzubieten. So wird erreicht, dass neue Erkenntnisse schneller in die Praxis einfließen und den Patient:innen angeboten werden können.
Nebenwirkungen
Durch die Verabreichung der zellschädigenden Medikamente werden auch die Zellen der Haarwurzel angegriffenen, was zum Haarausfall führt. Nach Abschluss der Therapie wachsen die Haare innerhalb kurzer Zeit nach. Im Therapieplanungsgespräch wird besprochen, inwieweit eine frühzeitige Anfertigung eines Haarersatzes (Perücke) sinnvoll ist. Die Kosten dafür werden in der Regel von der Krankenkasse übernommen. Als Alternative zum künstlichen Haar können Sie auch auf eine Mütze oder Tuch zurückgreifen. Wichtig ist, dass Sie sich damit wohl fühlen.
Veränderungen des Blutbildes
Besonders empfindlich reagiert das blutbildende Knochenmark auf die Therapie. Deshalb kann ihre Auswirkung an der Zahl der weißen Blutkörperchen im Blut gemessen werden. Sinken sie auf ein Minimum ab, so ist die Behandlung zu unterbrechen. In diesem Falle ist das Immunsystem beeinträchtigt und es muss vor eventuellen Infektionen geschützt werden.
Übelkeit und Brechreiz
Reizungen der Magenschleimhaut können Übelkeit und Erbrechen auslösen. Wirksame Hilfe ist in Form von Medikamenten möglich, die mittlerweile fester Bestandteil der Therapie sind.
Sensibilitätsstörungen
In Einzelfällen können auch Nerven in Armen und Beinen durch die Gabe von Zytostatika geschädigt werden. Diese Schädigungen äußern sich mit Kribbeln oder Taubheitsgefühlen in Händen oder Füßen.
Chronische Müdigkeit
Teilen Sie Ihren betreuenden Ärzt:innen und Pfleger:innen mit, wie Sie die Chemotherapie vertragen. Oft kann der Einsatz eines zusätzlichen Medikamentes oder einer Änderung der Dosis Ihre Lebensqualität verbessern.

Sabine Holtmann-Fischert
Linda Kolkmann
Telefon: 02541 89-14007
Fax: 02541 89-13554
E-Mail: ck1@christophorus-kliniken.de
Sprechstunde Coesfeld
nur nach telefonischer Terminvereinbarung
Adipositaschirurgie
Montag und Freitag 08:00 – 9:30 Uhr
Allgemein- und Viszeralchirurgie
Mittwoch und Freitag
09:00 – 12:00 Uhr
Schilddrüsen und Nebenschilddrüsen
Donnerstag 09:00 – 12:00 Uhr
Gefäßchirurgie
Montag 8:00 – 15:00 Uhr
Freitag 08:00 – 12:30 Uhr
Hernienzentrum
Montag 10:00-12:00 Uhr
Dienstag 13:00-15:00 Uhr
Privatsprechstunde und Thoraxchirurgie
Mittwoch 10:00 – 15:00 Uhr
Proktologie
Dienstag und Donnerstag
9:00 – 11:30 Uhr
So erreichen Sie uns
Christophorus Kliniken
Klinik für Chirurgie
Südwall 22, 48653 Coesfeld








Im Idealfall haben Sie oder Ihre Ärztin/Ihr Arzt einen Termin in unseren Sprechstunden vereinbart.
Sie kommen dann in die chirurgische Ambulanz und melden sich mit Ihrer Über-/Einweisung zunächst an der Patient:innenenanmeldung.
Hier werden Ihre Patient:innendaten (Name, Geburtsdatum, Adresse und Krankenversicherungsdaten) erhoben und eine Patient:innenenakte erstellt.
Von hieraus werden Sie in die für Sie richtige Sprechstunde geführt. Bitte bringen Sie alle wichtigen, relevanten Unterlagen für die Krankenhausbehandlung mit:
Unsere Ärzt:innen haben Sie während des stationären Aufenthaltes engmaschig begleitet. Im Vorfeld wird mit Ihnen über den Entlassungstermin gesprochen und alles Nötige organisiert. Sie verlassen das Krankenhaus erst, wenn Sie stabil sind und zu Hause gut zurecht kommen werden. Am Entlassungstag werden Sie in der Regel kurz nach dem Frühstück mit dem Entlassungsbrief nach Hause gehen können. Wie die weitere Behandlung aussehen wird, ist im Detail mit Ihnen und Ihren Angehörigen besprochen worden.
Für weitere Fragen stehen wir Ihnen in unseren Sprechstunden und auf unserer Station jederzeit gerne zur Verfügung.
Lebensbedrohliche Notfälle
Tel. -Nr. 112
Für akute Erkrankungen oder Verletzungen, die eine rasche medizinische Versorgung benötigen, ist unsere zentrale Notaufnahme an 365 Tagen im Jahr, rund um die Uhr für Sie geöffnet.
Alle anderen akuten Erkrankungen: hausärtztliche Notfallnummer
Tel. -Nr. 116 117
Notfalldienst Kreis Coesfeld
Telefonzentrale Klinikstandort Coesfeld
Tel. -Nr. 02541 89-0
Südring 41, 48653 Coesfeld
Telefonzentrale Klinikstandort Dülmen
Tel. -Nr. 02594 92-00
Vollenstraße 10, 48249 Dülmen
Telefonzentrale Klinikstandort Nottuln
Tel. -Nr. 02502 220-0
Hagenstraße 35, 48301 Nottuln
| Station | Leitung | Telefon |
|---|---|---|
| DE/IMC | Leiter: Hans-Jürgen Konert, Teamleitung: Michael Hägele, Nadine Puhe | 02502 220-36071 |
| D1 | Leiter: Christian Schlüter, stellv. Leiter: Matthias Frankemölle | 02502 220-36171 |
| D2 | Leiterin: Isabell Marpert, stellv. Leiterin: Margret Hageböck | 02502 220-36150 |
| Endoskopie | Leiterin: Claudia Bresgen | |
| Tagesklinik | Leiterin: Monika Ruthmann | 02502 220-36013 |
| Station | Leitung | Telefon |
|---|---|---|
| A1 | Team: Irina Kraus | 02594 92-21139 |
| A2 | Team: Thomas Hülsmann | 02594 92-21238 |
| BE2 | Team: Gaby Saalmann | 02594 92-23052 |
| A3 | Leiterin: Celina-Marie Schniggendiller | 02594 92-47286 |
| A4 | Leiterin: Stephanie Kreider, stellv. Leiterin: Sandy Komorowski | 02594 92-21438 |
| DE1 | Leiterin: Maria Beine | 02594 92-23023 |
| DE2 | Leiterin: Sabina Berdys, stellv. Leiterin: Meike Willeczelek | 02594 92-21001 |
| D1 | Leiterin: Michaela Knüvener, stellv. Leiterin: Lena Althoff | 02594 92-21630 |
| AE und ZNA | Leiter: Stefan Pieper, Team: Claudia Kosmeier (AE), Sabine Yogurtcu (ZNA) | 02594 92-21017 |
| Endoskopie | Leiter: Günther Winkler | |
| Kard. Funktion | Leiterin: Evelyn Schumacher | |
Neurologie A1, A2, BE2 | Pfleg. Abteilungsleitung: Diana Wortmann |
| Station | Leitung | Telefon |
|---|---|---|
| A2 | Leiterin: Sandra Höing, Team: Lisa Elbers | 02541 89-11231 |
| A3 | Teamleiterin: Ellena Hüning | 02541 89-11331 |
| BE | Leiterin: Kerstin Kemna, Team: Johann Steggemann | 02541 89-11065 |
| B1 | Leiterin: Nicole Thier, Team: Elina Weghake, Rita Schultewolter | 02541 89-11165 |
| C2 | Leiterin: Simone Kerkeling, stellv. Leiter:in: Christine Volmer, Julian Reers | 02541 89-11295 |
| B2 | Leiterin: Bianca Nißler, stellv. Leiterin: Heidi Kerkeling | 02541 89-11265 |
| CE | Leiterin: Simone Kerkeling, Team: Julian Reers | 02541 89-11295 |
| C1 | Leiterin: Andrea Lienhard, stellv. Leiterin: Carola Langener | 02541 89-11195 |
| D1 | Leiter: Christoph Pototzki, Team: Isabell Jahnel, Melanie Richter | 02541 89-12191 |
| D4/Neugeborene | Leiterin: Rita Brinkert, Team: Marianne Urban, Corinna Müther | 02541 89-12244 |
| D2/2 | Leiterin: Katharina Leusing, Daniela Hölker | 02541 89-12244 |
| D3 | Leiter: Lukas Kösters, stellv. Leiterin: Myriam Oral | 02541 89-12322 |
| B3/B4 | Leiter: Malte Höing, Team: Andrea Lauterbach, Daniel Laukamp | 02541 89-12422 |
| Kinderambulanz | Team: Natalie Demes | 02541 89-11312 |
| Anästhesie | Leiter: Leo Schwabe, Team: Johannes Pieper | 02541 89-12101 |
| OP | Leitung: Christoph Böing-Messing, stellv. Leiterin: Lina Lörwink | |
| Ambulanzklinik | Team: Susanne Altenknecht | 02541 89-12193 |
| ZSVA | Team: Dirk Geertsma | 02541 89-12105 |
| Endoskopie | Team: Gisela Maas | 02541 89-12031 |
| Kard. Diagnostik | Leiterin: Evelyn Schumacher, Team: Michaela Daldrup | 02541 89-11106 |
| Chir. Ambulanz | Team: Martin Große Daldrup, Vertretung: Sven Nyssen | 02541 89-12010 |
| Lichtruf | Leiterin: Andrea Pechacek, Vertretung: Nancy Sommer | |
| Hauptnachtwachen | Team: Brigitte Sieverding |